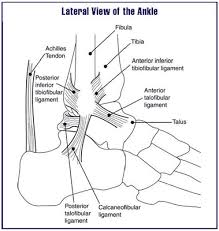
Definição / Descrição:
A síndrome do impacto anterior do tornozelo é um estrangulamento que pode ser causado por tecido mole, como a cápsula articular ou tecido cicatricial, e tecido duro que se refere ao tecido ósseo. Sua localização é o lado anterior do tornozelo na articulação talocrural. Devido a repetidos micro-traumas do tornozelo, o corpo irá responder a isso através da construção de tecido ósseo extra chamado “osteófitos”. Existem 3 tipos de osteófitos:
- Esforço de tração.
- Esporo inflamatório.
- Osteófito ou condro-osteófito.
O que ocorre aqui é um condro-osteófito . É um mecanismo de defesa do corpo que evita mais lesões, mas reduz a mobilidade e pode levar à dor devido a um impacto. Pode haver inchaço da cápsula e tecido conjuntivo. [1] As contribuições relativas das anormalidades ósseas e dos tecidos moles são variáveis, mas qualquer componente dominante é o impacto físico e a limitação dolorosa do movimento do tornozelo. [2]
Anatomia clinicamente relevante:
- A cápsula articular é ventral e dorsal minimamente presente, é reforçada com ligamentos laterais. Nos tendões dos músculos da perna, na parte de trás é o tendão do flexor medial. Estes músculos impedem que as partes da cápsula articular fiquem presas entre os ossos.
- Sem pé: na dorsiflexão a extremidade distal do tálus se move lateralmente e o lado plantar do tálus gira para lateral. Na flexão plantar a extremidade distal do tálus se move medialmente, o lado plantar do tálus gira para medial.
- Pé estabilizado no solo: a flexão dorsal provoca a tíbia com a extremidade distal da tíbia deslocada para a medial. A flexão plantar provoca uma exorotação da tíbia com a extremidade distal da tíbia deslocada para lateral. A estabilidade na articulação talocrural é a mais fraca em posição neutra, pois nesta posição os ligamentos que circundam o tornozelo são menos tensos que em flexão dorsal ou plantar. flexão e há menos contato entre facetas articulares. A flexão plantar tem mais estabilidade, há mais contato entre as facetas articulares e a parte tibionavicular, bem como a parte anterior tibiotalar do ligamento deltóide. A maior estabilidade ocorre na dorsiflexão, a grande parte frontal do talo da tróclea agora entra em contato com a parte traseira pequena e estreita do encaixe da articulação, quando isso acontece, a tíbia e a fíbula se alargam um pouco e mantêm o tálus estreitamente ligado. os ligamentos tibiofibulares fortes. [1][3]
Epidemiologia / Etiologia:
Essa síndrome é chamada de tornozelo do futebolista ou tornozelo do atleta , porque esses esportes são responsáveis por criar pressão na cartilagem no tornozelo [4] . Isso é especialmente comum no futebol, onde o movimento de chute é responsável pela recorrência de micro-traumas, levando a uma maior chance de síndrome do impacto anterior (EI). Estes dois esportes juntos com a dança são a maioria dos pacientes com AIS.
Figuras epidemiológicas não foram encontradas, mas porque o impacto anterior é freqüentemente precedido por um entorse de tornozelo, o EIA do tornozelo é um distúrbio crônico. A dor ocorre em flexão dorsal completa ou flexão plantar completa. AIS não ocorre como resultado de início insidioso. O AIS geralmente ocorre quando há dano pré-existente no tornozelo. A causa desse dano pode ser uma inflamação. Devido à inflamação, o tecido mole incha e tem elasticidade reduzida, levando a um impacto. A segunda causa pode ser a artrite, o corpo responde à artrite através da construção de tecido ósseo extra, estes são chamados de osteófitos, o corpo age dessa forma porque evita micro-traumatismos recorrentes devido à diminuição da amplitude de movimento [5] .
Fatores de risco:
Existe uma chance maior de desenvolver AIS se houver uma ou mais entorses no passado. Quando o tornozelo é torcido, os ligamentos se esticam e perdem a capacidade de se comunicar eficientemente com o cérebro. O resultado disso é a diminuição da coordenação do tornozelo. O que, por sua vez, resulta em mais micro-traumas e, em última instância, em uma maior possibilidade de AIS. Esportes que exigem uma alta freqüência de dorsiflexão completa geralmente resultam em um risco maior de desenvolver AIS. Esses esportes são principalmente futebol e corrida. [6]
Procedimentos de diagnóstico:
O diagnóstico pode ser feito com base em 3 fontes de informação:
Raio-X pode trazer clareza se osteófitos estiverem presentes. O raio-x deve ser retirado do lado lateral, onde as estruturas ósseas do tornozelo são claramente visíveis. É também para ter em mente que alguns osteófitos ainda podem não ser visíveis no raio-x. Para resolver este problema, a pesquisa mostrou que um registro de impacto ântero-medial, este é um raio-x em que o ângulo é alterado para um ótimo reconhecimento osteófito, é um complemento útil para a radiografia padrão.
- História subjetiva do paciente
Ter uma história subjetiva completa e completa do paciente pode ser de vital importância no diagnóstico de um caso de EIA. Na avaliação subjetiva, o fisioterapeuta obterá informações sobre quaisquer lesões prévias no tornozelo e obterá informações sobre os hobbies e a ocupação do paciente, ambos fatores que influenciam o desenvolvimento do EIA. [6]
- Avaliação objetiva do paciente
Durante a avaliação objetiva do fisioterapeuta, eles procurarão o seguinte:
- Dor ao palpar o lado anterior da articulação.
- Dor com dorsiflexão forçada.
- Se é possível reproduzir a dor do impacto anterior pela palpação do tornozelo anterolateral em flexão plantar, então dorsiflexão do tornozelo, mantendo a pressão com o dedo do examinador sobre o tornozelo anterolateral. Um aumento na dor é 95% sensível e 88% específico para AIS.
- O teste de AIS deve ser positivo: de pé em ambos os pés e inclinado para a frente, positivo é definido como dor e, possivelmente, uma diferença de aproximadamente 5 graus entre os dois tornozelos.
- O tornozelo pode estar inchado e pode ficar vermelho.
Gerenciamento médico:
1. Limitação:
O primeiro conselho que deve ser dado ao paciente é que ele ou ela deve parar de qualquer atividade que aumente a dor, isso permite que o corpo inicie o processo de cicatrização sem mais danos ao tecido, ao mesmo tempo em que previne um agravamento da situação e o problema se torna crônico. Mais tarde, a atividade pode gradualmente começar a se acumular antes de retornar aos níveis originais.
- Exercícios alternativos podem ser usados com o que gera menos força no tornozelo, isso inclui; natação, ciclismo, esporte aquático etc.
- Outra opção é usar um salto ligeiramente levantado, isso significa que o pé não precisa ir tão longe quanto o normal. O uso de muletas é outro método para evitar mais danos ao tornozelo [7] .
2. Reduzindo a Dor:
- A crioterapia é uma maneira eficaz de gerenciar a dor criada pelo AIS. Com base nas evidências disponíveis, a crioterapia parece ser eficaz na redução da dor. Em comparação com outras técnicas de reabilitação, a eficácia da crioterapia tem sido questionada. Além disso, a baixa qualidade metodológica das evidências disponíveis é preocupante. Muitos estudos de alta qualidade são necessários para criar diretrizes baseadas em evidências sobre o uso da crioterapia. Eles devem se concentrar no desenvolvimento de modos, durações e freqüências de aplicação de gelo que otimizarão os resultados após a lesão. (A crioterapia melhora os resultados com lesão de tecidos moles? Pesquisa de literatura baseada em computador Hubbard TJ, Denegar CR. Universidade Estadual da Pensilvânia, University Park, PA. Nível de evidência: 1)
- A medicação anti-inflamatória reduz a dor e apoia o processo de cicatrização.
- Injeção de corticóide: Uma injeção ocasional de corticosteróides na articulação do tornozelo pode ser útil, especialmente se houver alguma artrite subjacente presente no tornozelo.
3. Cirurgia:
Em alguns casos de tratamento operatório de AIS pode ser útil. Se a principal causa dos sintomas do paciente for o impacto (em vez da artrite do tornozelo), a remoção das proeminentes esporas ósseas colaterais pode aliviar os sintomas. O tratamento cirúrgico do impacto do tornozelo envolve a remoção dos proeminentes osteófitos, seja por cirurgia artroscópica ou pela abertura da articulação do tornozelo com uma incisão. [8]
Se os esporões ósseos são grandes, é mais fácil e mais rápido simplesmente abrir a articulação do tornozelo e remover os esporões ósseos, em vez de tentar fazer isso de forma artroscópica. A cirurgia para remover os esporões ósseos da frente do tornozelo não irá normalmente ajudar os sintomas se a dor for generalizada ao redor do tornozelo devido à artrite significativa no tornozelo, em vez de estar localizada especificamente na frente do tornozelo.
Em alguns casos, a cirurgia para remover os esporões ósseos pode piorar os sintomas do paciente se permitir que a articulação do tornozelo se mova mais e a própria articulação do tornozelo tenha artrite significativa. As espinhas ósseas tendem a crescer com o tempo. A recorrência dos sintomas não é incomum. No seguimento a longo prazo, a excisão artroscópica de supercrescimentos de tecidos moles e osteófitos mostrou-se uma maneira eficaz de tratar o impacto anterior, desde que não houvesse estreitamento pré-operatório do espaço articular. [9]
- Outras opções de gerenciamento:
Massagem nos tecidos moles pode ajudar a reduzir a dor.
- O uso de calor melhora a circulação sanguínea e estimula o processo de cicatrização
- Taping / Orelha do tornozelo ajuda a controlar o movimento e apoiar a estrutura natural do tornozelo [10] . [11]
Esses métodos são questionáveis, pois há uma falta de pesquisas detalhadas apoiando seu uso, o que significa que ele não é apoiado pela prática baseada em evidências, um dos princípios fundamentais da fisioterapia.
Gerenciamento de Fisioterapia: [12]
A fisioterapia pode ser dada seguindo as diretrizes do KNGF, que são complementares com as diferentes fases da inflamação:
Fase 1 de recuperação : inflamação 0-3 dias
- Descanso e imobilização, mas movimento frequente dentro dos limites da dor.
- Use a dor como uma diretriz para basear seus exercícios.
- Comportamentos alimentares (vitamina C, proteínas, anti-oxidantes,…).
- Exercite funções básicas, mova pés e dedos para melhorar a circulação sanguínea.
- Limite analgésicos ao mínimo.
Fase 2 de recuperação : funcionalidade limitada de 4 a 10 dias
- Mobilização para melhorar a qualidade do tecido cicatricial.
- Treinamento de resistência muscular dentro da ROM livre.
- Treinamento Proprioceptivo.
- Treinar a força muscular dos “músculos levantadores de pé” (músculos do tríceps sural ou os músculos flexores plantares. Os músculos gastrocnêmio e sóleo) usando mais peso e menos repetições.
- A ROM normal deve ser alcançada.
Fase 3 de recuperação : revalidação antecipada 11-21 dias
- Mobilizações com uma ROM progressivamente aprimorada
- Treinamento proprioceptivo
- Treinamento Musclestrenght
- Pesquise e estime o nível de atividade diária, modifique a terapia com esta informação
Fase 4 de recuperação : revalidação tardia 3-6 semanas
- Melhore a capacidade de carga, correndo e subindo escadas.
- Treinamento de coordenação com ADL.
- O objetivo é terminar os exercícios com uma carga como antes do incidente.
- Construção progressiva do cronograma: estática dinâmica / seletiva funcional.
Fase 5 da recuperação: início do esporte: 6-8 semanas
Fase 6 de recuperação : final esportivo a partir da semana 8
- Melhore o esporte.
- Pratique e melhore funções e atividades baseadas em esportes.
- Momentos de descanso e reparação suficientes.
Prevenção:
Recomenda-se melhorar a conscientização sobre estratégias de prevenção de lesões para jogadores e atletas. Essas estratégias foram identificadas como:
- uso de caneleiras durante o treinamento,
- ingestão de carboidratos antes e depois do treino e após os jogos,
- esfria depois de treinos e partidas, e trabalho de flexibilidade. [13]
Referências:
- Cerezal L, Abascal F, Canga A, Pereda T, García-Valtuille R, Pérez-Carro L, Cruz A. MR imaging of ankle impingement syndromes. ↑ 1,01,1 L Cerezal, Abascal F, Canga A, Pereda T, García-Valtuille R, Pérez-Carro L, Cruz A. imagem de MR de síndromes de impacto de tornozelo. American Journal of Roentgenology. Agosto de 2003; 181 (2): 551-9.
- Cerezal L, Abascal F, Canga A, Pereda T, García-Valtuille R, Pérez-Carro L, Cruz A. MR imaging of ankle impingement syndromes. ↑ Cerezal L, Abascal F, Canga A, Pereda T, García-Valtuille R, Pérez-Carro L, Cruz A. MR imageamento de síndromes de impacto de tornozelo. American Journal of Roentgenology. Agosto de 2003; 181 (2): 551-9.
- Frigg A, Magerkurth O, Valderrabano V, Ledermann HP, Hintermann B. The effect of osseous ankle configuration on chronic ankle instability. ↑ Frigg A, Magerkurth O, Valderrabano V, Ledermann HP, Hintermann B. O efeito da configuração do tornozelo ósseo na instabilidade crônica do tornozelo. Jornal britânico de medicina esportiva. 1 de julho de 2007; 41 (7): 420-4.
- Cloke DJ, Spencer S, Hodson A, Deehan D. The epidemiology of ankle injuries occurring in English Football Association academies. ↑ Cloke DJ, Spencer S, Hodson A, Deehan D. A epidemiologia das lesões no tornozelo ocorridas nas academias da English Football Association. Jornal britânico de medicina esportiva. 1 de Dezembro de 2009; 43 (14): 1119-25.
- Tol JL, van Dijk CN. ↑ Tol JL, van Dijk CN. Etiologia da síndrome do impacto do tornozelo anterior: estudo anatômico descritivo. Pé e tornozelo internacional. 2004 jun; 25 (6): 382-6.
- Umans H. Ankle impingement syndromes. ↑ 6,06,1 Umans H. Síndromes de impacto do tornozelo. InSeminars em radiologia musculoesquelética 2002 (Vol. 6, No. 02, pp. 133-140). Copyright © 2002 pela Thieme Medical Publishers, Inc., 333 Sétima Avenida, Nova Iorque, NY 10001, EUA. Tel.:+ 1 (212) 584-4662.
- Hawkins RD, Fuller CW. ↑ Hawkins RD, Fuller CW. Uma avaliação preliminar da conscientização dos profissionais de futebol sobre as estratégias de prevenção de lesões. Jornal britânico de medicina esportiva. 1 de junho de 1998; 32 (2): 140-3.
- Liu SH, Raskin A, Osti L, Baber C, Jacobson K, Finerman G. Arthroscopic treatment of anterolateral ankle impingement. ↑ Liu SH, Raskin A, Osti L, Baber C, Jacobson K, Finerman G. Tratamento artroscópico de impacto anterolateral do tornozelo. Artroscopia: O Jornal de Cirurgia Artroscópica e Relacionada. 1 de Abril de 1994; 10 (2): 215-8.
- Starzyk M, Kentel M, Czamara A, Królikowska A. O-44 Return to the sport of soccer players after arthroscopic treatment consequences of ankle injury. ↑ Starzyk M., Kentel M, Czamara A, Królikowska A. O-44 Retornar ao esporte de jogadores de futebol após as consequências do tratamento artroscópico de lesão no tornozelo.
- McLean DA. ↑ McLean DA. Uso de cintas adesivas no esporte. Jornal britânico de medicina esportiva. Setembro de 1989; 23 (3): 147.
- Verbrugge JD. ↑ Verbrugge JD. Os efeitos da órtese semirigida Air-Stirrup contra o adesivo no tornozelo no desempenho do motor. Revista de fisioterapia ortopédica e esportiva. 1996 Maio; 23 (5): 320-5.
- Balduini FC, Vegso JJ, Torg JS, Torg E. Management and rehabilitation of ligamentous injuries to the ankle. ↑ Balduini FC, Vegso JJ, Torg JS, Torg E. Manejo e reabilitação de lesões ligamentares no tornozelo. Medicina Esportiva. 1987, 1 de Setembro; 4 (5): 364-80.
- Hawkins RD, Fuller CW. ↑ Hawkins RD, Fuller CW. Uma avaliação preliminar da conscientização dos profissionais de futebol sobre as estratégias de prevenção de lesões. Jornal britânico de medicina esportiva. 1 de junho de 1998; 32 (2): 140-3.